La prise en charge des patients dont l’état de santé est altéré représente un défi pour le chirurgien-dentiste, en raison des conséquences des soins qu’il pourrait mettre en œuvre. La prise en charge hospitalière systématique de ces patients n’est pas justifiée mais trop souvent indiquée par une mauvaise identification des risques ou par méconnaissance des protocoles à appliquer. Une prise en charge sécurisée est très souvent possible en respectant rigoureusement les recommandations. Cet article s’intéresse à l’identification de ces risques (infectieux, hémorragique, anesthésique et d’interaction médicamenteuse) et à la description des mesures à appliquer.
La prise en charge du patient débute par un entretien médical qui permettra d’établir une anamnèse détaillée et un recensement des traitements des maladies chroniques. Cet entretien est indispensable pour délivrer une information claire et complète au patient et proposer une prise en charge adaptée à son état de santé.
Les protocoles de réalisation des actes chirurgicaux et la prescription médicamenteuse doivent être adaptés en fonction des risques rencontrés. La conduite à tenir en cas de complication doit être systématiquement remise par écrit en plus de l’information délivrée oralement en postopératoire.
Gérer le risque infectieux
Le risque infectieux est régulièrement rencontré chez les patients atteints de pathologies chroniques non traitées et/ou non stabilisées (diabète…), les patients atteints d’insuffisances hépatique (voire au stade cirrhose) ou rénale, les patients avec des traitements corticoïdes au long cours, immunosuppresseurs ou anti-TNF comme dans les maladies inflammatoires chroniques intestinales (MICI), les patients à risque d’ostéonécrose qu’elle soit induite par la radiothérapie ou la prise de bisphophonates ou d’anticorps monoclonaux ou enfin les patients à haut risque d’endocardite infectieuse.
Lorsque les patients sont traités par corticoïdes par voie générale, cela ne justifie pas une prise en charge particulière dans le cas où la posologie est inférieure à 10 mg/j ou si la durée de prescription est inférieure à huit jours pour une posologie ≤ 1 mg/kg/j (équivalent prednisone). Concernant les patients ayant pour antécédent une radiothérapie cervico-faciale avec une dose d’irradiation inférieure à 30 Gy, il n’y a pas de mesures particulières. Chez les patients traités ou ayant été traités par bisphosphonates ou anticorps monoclonaux en dehors du cadre d’une pathologie maligne, les avulsions peuvent faire l’objet d’une prise en charge en cabinet dentaire, dans le respect des précautions de prise en charge. De même, les patients diabétiques peuvent faire l’objet d’une prise en charge en cabinet dentaire si leur diabète est équilibré et dans le cas contraire, cela est possible avec quelques précautions. Les patients à haut risque d’endocardite comprennent les patients avec prothèse valvulaire (mécanique ou bioprothèse) ou avec antécédent d’endocardite infectieuse ou avec cardiopathie congénitale cyanogène (non opérée ou réparée avec persistance de défauts) [1].
Le protocole implique un contact préalable avec le médecin traitant dans les cas où les valeurs cibles des constantes ne seraient pas respectées (tabl. I) (ces valeurs seuils peuvent varier en fonction du profil du patient), l’intervention chirurgicale devra donc être reportée ou réalisée dans un cadre hospitalier selon l’avis du médecin. Si l’intervention est possible et qu’il existe des infections bucco-dentaires, la prise en charge ne doit pas être retardée chez ces patients, cela pourrait représenter un risque pour leur état de santé. Si le patient ne possède pas de bilan biologique récent, une prescription d’une numération formule sanguine (NFS) doit être réalisée avant la programmation de l’intervention. Pour les patients VIH, la charge virale et le taux de CD4 doivent être vérifiés avant toute intervention chirurgicale.
|
Tableau I – Valeurs cibles des constantes analysées |
|||
|
Antécédent |
Risque concerné |
Constante |
Valeur cible |
|
Diabète de type 2 |
infectieux |
Hb glyquée HbA1c |
≤ 7 % |
|
Radiothérapie cervico-faciale |
infectieux |
Irradiation cervico-faciale |
≤ 30 Gy |
|
VIH |
infectieux |
Charge virale Taux de CD4 |
Indétectable CD4 > 200/mm3 |
|
Immunodépression |
infectieux |
PNN |
≥ 500/mm3 |
|
Insuffisance hépatique |
infectieux hémorragique |
ALAT ASAT |
: < 25 UI/L : < 35 UI/L : < 25 UI/L : < 30 UI/L |
|
Troubles de l’hémostase |
hémorragique |
Plaquettes |
≥ 150 000/mm3 |
|
Troubles de la coagulation |
hémorragique |
TCA TQ TP |
0,8 < TCA < 1,2 TQ = 10-14 sec TP > 70 % |
|
Traitement AVK |
hémorragique |
INR |
INR < 4 |
L’antibioprophylaxie n’est pas systématique et doit être conforme aux recommandations de l’AFSSAPS [2], suivant les actes indiqués. Pour rappel, l’administration préconisée est une dose unique d’amoxicilline de 2 g per os ou voie intraveineuse une heure avant l’intervention ou de 600 mg de clindamycine si allergie aux pénicillines.
La gestion du risque infectieux nécessite la réalisation avant tout geste chirurgical d’un bain de bouche antiseptique. Pour la désinfection péribuccale, l’usage d’un antiseptique majeur, c’est-à-dire dont l’activité est bactéricide avec un large spectre et une action rapide, telle que la chlorhexidine alcoolique à 2 % ou une solution à base de povidone iodée, est fortement conseillé [3]. Le plateau technique chirurgical doit permettre la réalisation d’une chirurgie atraumatique et rapide afin de limiter le risque infectieux.
Chez certains patients une antibiothérapie jusqu’à cicatrisation muqueuse complète est préconisée car le geste chirurgical est susceptible de majorer le risque infectieux tant que la fermeture muqueuse n’est pas obtenue notamment chez les patients à risque d’ostéonécrose induite par chimiothérapie ou radiothérapie, les diabétiques non équilibrés ou encore les patients immunodéprimés dont le taux de polynucléaires neutrophiles est inférieur à 500/mm3 de sang.
Un rendez-vous de contrôle postopératoire à une semaine doit être systématiquement prévu.
En postopératoire, si une antibiothérapie est nécessaire, elle doit se référer également aux recommandations de l’AFSSAPS [3]. Elle implique la plupart du temps la prise de 2 g d’amoxicilline (ou de 1 200 mg de clindamycine si allergie aux pénicillines) en deux prises par jour pendant sept jours.
Les conseils postopératoires sont délivrés et nécessitent un maintien de l’hygiène afin de diminuer le risque de complication infectieuse.
Maîtriser le risque hémorragique
Il est avant tout nécessaire de distinguer les gestes à haut risque hémorragique de ceux à faible risque hémorragique ainsi que la famille d’antithrombiques [4]. Ces traitements antithrombotiques sont largement prescrits, en cardiologie par exemple, et entraînent une augmentation du risque hémorragique chez le patient. Cependant l’interruption du traitement expose à un risque de complications thrombo-emboliques. Une analyse des risques et des bénéfices sur les modalités d’adaptations des traitements en cas de chirurgie endobuccale a conduit à l’élaboration de recommandations permettant une adaptation sécurisée des protocoles. Il a été établi des diagrammes de prise en charge en fonction de la famille d’antithrombotiques et du geste à réaliser.
L’évaluation du risque hémorragique incombe au chirurgien tandis que l’évaluation du risque thrombotique est du ressort du médecin prescripteur. C’est pourquoi un contact préalable peut être nécessaire dans les gestes à risque hémorragique élevé.
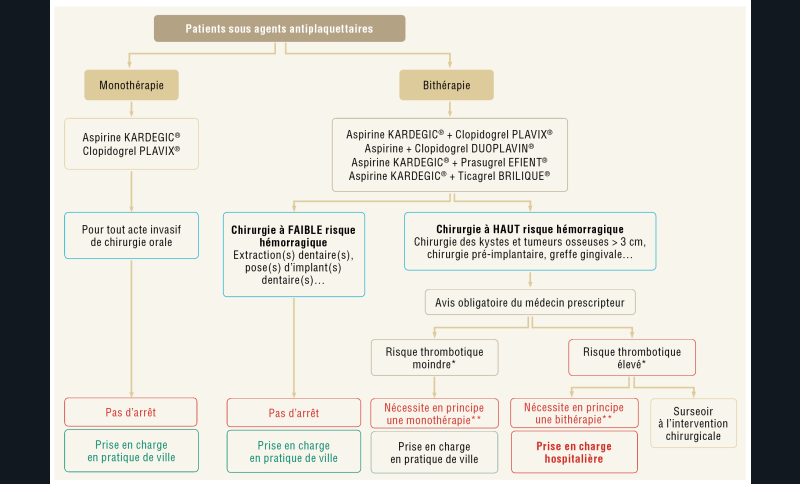
Concernant les agents antiplaquettaires (AAP) : le risque lié à l’arrêt des traitements par anti agrégants plaquettaires est susceptible d’entrainer des syndromes coronaires aigus dont le pronostic serait plus défavorable. Il n’existe pas d’examen biologique permettant d’évaluer le risque hémorragique chirurgical lié à la prise d’AAP.
En cas d’acte à faible risque hémorragique, il n’existe pas d’indication à arrêter le traitement antithrombotique qu’il soit prescrit en mono- ou bithérapie dans le cas des AAP.
En cas d’acte à haut risque hémorragique, la poursuite d’une monothérapie par AAP est recommandée pour tout acte de chirurgie orale mais pour une bithérapie par AAP, l’avis du médecin prescripteur est obligatoire afin de définir la stratégie thérapeutique optimale (fig. 1).
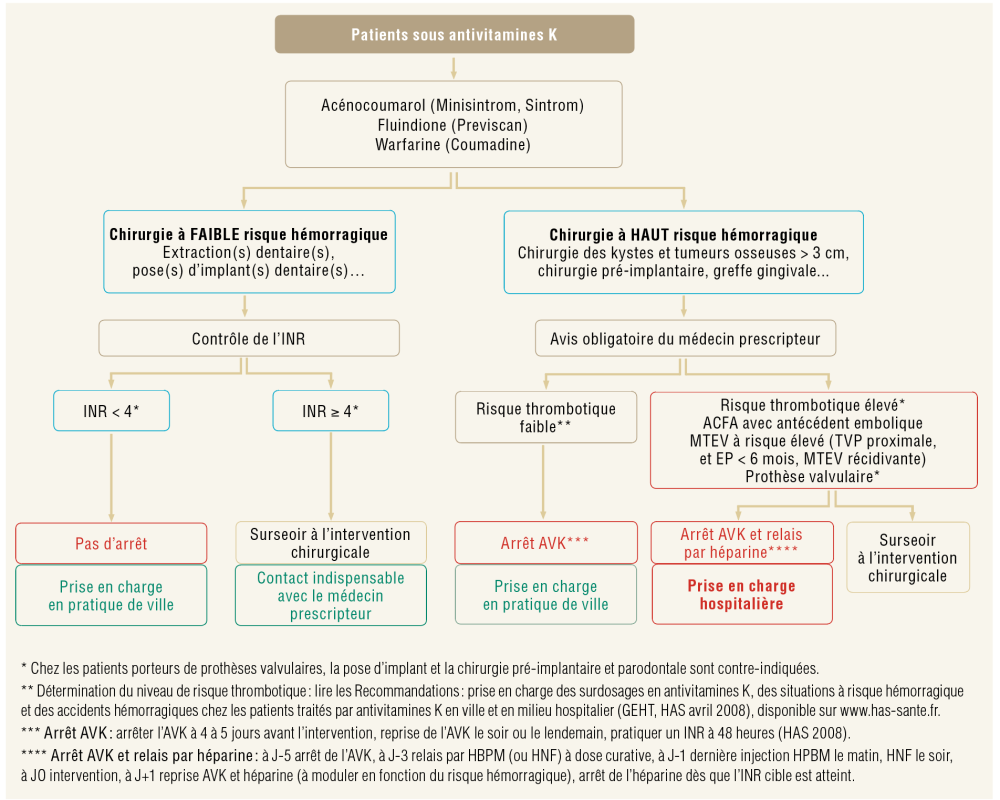
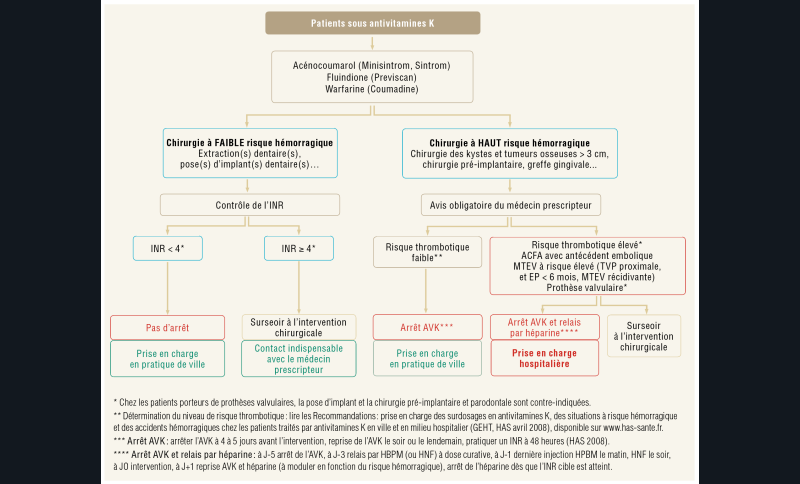
Pour les antivitamines K (AVK) : le risque lié à l’arrêt des anticoagulants va dépendre de la pathologie à l’origine de la prescription (arythmie, insuffisance cardiaque, valves prothétiques…). Le risque thrombo-embolique est le plus élevé en présence d’une prothèse valvulaire mécanique, la complication la plus grave étant la thrombose de prothèse. Les AVK se caractérisent par une latence de leur effet, avec un effet anticoagulant qui se poursuit environ 5 jours après leur interruption.
De même, l’anticoagulation ne sera efficace que 5 à 7 jours après leur reprise. C’est pourquoi, le relais par l’héparine, nécessaire quand il existe une interruption temporaire des AVK, est complexe à mettre en œuvre. La poursuite du traitement par antivitamine K quand elle est permise est la meilleure option pour minimiser le risque thrombo-embolique.
Le protocole pour la prise en charge des patients sous AVK ne peut se faire sans un contrôle de l’INR (International Normalized Ratio) prescrit au plus proche de l’intervention, dans les 24 heures qui la précèdent. Elle doit être inférieure à 4. En cas de surdosage (INR ≥ 4) ou d’INR instable, l’intervention doit être reportée et le médecin prescripteur informé pour atteindre la valeur cible dans les cas où le risque hémorragique est faible.
Si le risque hémorragique est élevé, l’avis du médecin prescripteur est nécessaire pour évaluer le risque thrombotique, l’arrêt bref (48 à 72 heures) ou la mise en place d’un relais héparinique peut être proposé (fig. 2).
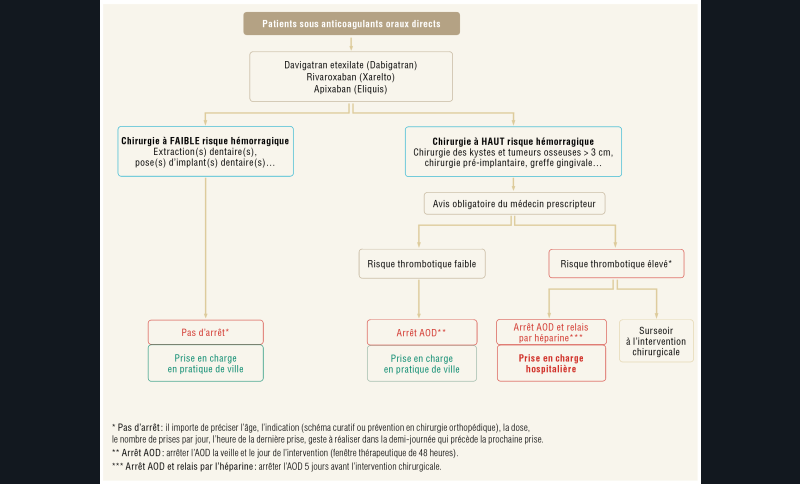
Pour les anticoagulants oraux directs (AOD) : ils présentent l’avantage de ne pas nécessiter de surveillance régulière de l’hémostase. Il n’existe cependant pas d’antidote spécifique à ces AOD pour neutraliser leur effet anticoagulant dans le cas d’hémorragie très sévère contrairement aux AVK dont l’effet est neutralisé par les concentrés de facteur prothrombique et la vitamine K.
Les interventions à faible risque hémorragique peuvent être réalisées sans l’arrêt du traitement par AOD ; si le risque hémorragique est plus élevé, leurs demi-vies plus brèves que pour les AVK, permet des interruptions plus courtes (24 heures) et une reprise rapide, 24 heures après le geste, sans majorer le risque thrombo-embolique (fig. 3) [5].
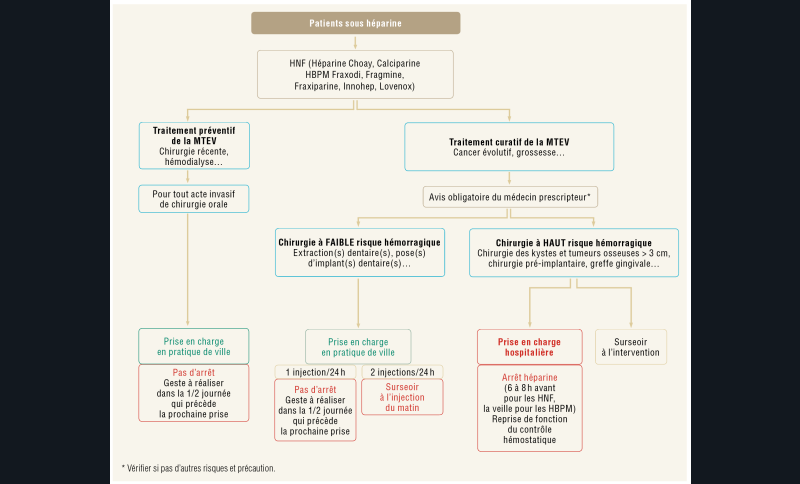
Pour les héparines : elles sont généralement prescrites chez des patients hospitalisés et rarement rencontrées en omnipratique. En cas d’intervention, leur prise en charge est bien spécifiée dans les recommandations (fig. 4).
Les patients porteurs d’un déficit en facteur de la coagulation (hémophilie A ou B, déficit en facteur VII, thrombopathies, maladie de Willebrand) ne doivent pas être pris en charge sans consultation de l’hématologue. Des protocoles très stricts avec prise en charge hospitalière (ambulatoire ou conventionnelle) avec traitement substitutif ou transfusion plaquettaire sont mis en place pour ces patients [6].
Pour les patients présentant une hépatite aiguë ou chronique non résolue, la prescription d’une NFS, plaquettes, TP est nécessaire. Si l’hépatite est guérie : le dosage des transaminases et un hémogramme sont indispensables pour déceler une éventuelle latence virale et une thrombopénie [7].
Dans les cas d’insuffisance rénale, les patients hémodialysés (en raison de l’héparine) présentent un risque hémorragique les jours de dialyse. Les interventions chirurgicales doivent donc être programmées en dehors de ces séances.
La prise en charge doit favoriser une programmation chirurgicale le matin, en début de semaine, afin de faciliter des éventuelles suites ou complications postopératoires, avec une segmentation des interventions, la recherche de facteurs potentialisant le saignement (inflammation), une compliance et une bonne compréhension des suites postopératoires de la part du patient, un plateau technique chirurgical adapté afin de réduire le risque hémorragique.
Ces mesures s’accompagnent systématiquement d’un protocole d’hémostase peropératoire : limitation des traumatismes des muqueuses en peropératoire, sutures, berge à berge si possible, avec fils résorbables afin d’éviter un saignement lors de la dépose des fils, mise en place d’un matériau hémostatique résorbable intra-alvéolaire comme les éponges collagéniques, utilisation d’agent anti-fibrinolytique par compression digitale ou par mordu (compresse imbibée d’acide tranexamique), utilisation de pince d’électrocoagulation, de gouttière de compression, de cire biologique ou encore de colle biologique (cadre hospitalier).
Si le plateau technique ne permet pas la prise en charge soigneuse du patient à risque, il est préférable d’adresser le patient chez un confrère chirurgien avec le plateau technique adéquat ou dans un service hospitalier si une surveillance plus poussée est nécessaire.
Les conseils postopératoires doivent être délivrés oralement et par écrit : ne pas cracher, ne pas gargariser, alimentation froide pendant 24 à 48 heures, application de froid sur la peau en regard de la zone opérée, poursuite des traitements si l’arrêt n’est pas indiqué. Le patient doit pouvoir joindre à tout moment son chirurgien et en cas d’absence, un numéro d’urgence doit être communiqué au patient (urgences hospitalières). Dans les cas où le patient vit habituellement seul, il est préconisé de ne pas le laisser passer la première nuit sans être accompagné.
Dans le compte rendu opératoire, qui doit être obligatoire quels que soient le patient et le geste chirurgical, les informations telles que la date de l’intervention, le type et la posologie du traitement antithrombotique, les pathologies connues, la valeur de l’INR lors de la chirurgie (si prise d’AVK), le type d’intervention, la classification du risque hémorragique, le protocole d’hémostase locale utilisé, les prescriptions postopératoires doivent être mentionnées et présentées en cas d’hémorragie postopératoire si le praticien est différent de l’opérateur. Ainsi, la bonne transmission des informations est garantie (fig. 5).
L’attitude à adopter, en cas d’hémorragie postopératoire non contrôlable par une compression mécanique, est la reprise chirurgicale de l’hémostase. Après anesthésie locale et curetage du caillot, le site opératoire est révisé, puis l’hémostase locale reprise selon le protocole classique. Les conseils postopératoires sont renouvelés. En cas de saignement persistant malgré la reprise de l’hémostase, le patient doit être hospitalisé jusqu’à ce que la situation soit maitrisée.
Éviter le risque anesthésique
Certaines pathologies nécessitent des précautions vis-à-vis de l’utilisation des anesthésiques locaux.
La limitation de la dose des vasoconstricteurs (quatre cartouches d’anesthésie avec vasoconstricteurs puis poursuivre sans vasoconstricteurs) concerne les patients atteints de maladies cardio-vasculaires telles que l’hypertension artérielle ou encore le syndrome coronaire aigu inférieur avec survenue inférieure à six mois.
L’anesthésie locorégionale unilatérale est déconseillée chez patients sous AVK. L’intraligamentaire et l’intraosseusse sont contre-indiquées chez les patients à haut risque d’endocardite infectieuse.
Chez les patients avec une insuffisance hépatique ou cirrhose, l’utilisation de la lidocaïne est à éviter. Chez la femme enceinte ou qui allaite, l’articaïne est à privilégier.
Prévenir du risque d’interaction médicamenteuse
Des interactions médicamenteuses peuvent exister entre les traitements au long cours du patient ainsi que ceux prescrits par le chirurgien. Il convient donc de les prendre en compte.
Les traitements antirétroviraux, systématiquement prescrits chez un patient VIH diagnostiqué et suivi, ont des interactions avec les antalgiques tels que les opioïdes et la codéine.
Les patients atteints de maladies cardiovasculaires doivent éviter la prise d’anti-inflammatoires non stéroïdiens (AINS) susceptibles d’engendrer une décompensation cardiaque ou encore une baisse d’activité des médicaments. Les macrolides sont déconseillés lorsque le traitement implique des statines (maladie coronarienne).
Pour les patients traités par AVK, la prescription d’AINS et d’aspirine est à proscrire.
La codéine est contre-indiquée chez les patients asthmatiques.
Les patients présentant une hépatite ne peuvent être traités avec du paracétamol ou AINS, il est donc préférable de prescrire du tramadol ou du néfopam. Si l’hépatite est guérie, il n’existe pas de précautions médicamenteuses.
Dans les MICI, la prescription de pénicilline est déconseillée du fait de son interaction avec le méthotrexate. Les AINS sont également déconseillés.
En cas d’insuffisance rénale chronique, une adaptation des posologies se fait en fonction du débit de filtration glomérulaire (DFG) (tabl. II).
|
Tableau II – Adaptation des posologies en fonction du DFG en cas d’insuffisance rénale chronique |
|||
|
Médications |
Stade 1 et 2 (DFG ≥ 60 ml/min) |
Stade 3 (30 ml/min ≤ DFG ≤ 59 ml/min) |
Stade 4 et 5 (DFG ≤ 29 ml/min) |
|
Antibiotiques |
|||
|
Clindamycine |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Azithromycine(1) |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Spiramycine |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Métronidazole |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Amoxicilline(2) |
Pas de contre-indication aux doses usuelles (2 à 3 g/jour) |
Pas de contre-indication aux doses usuelles (2 à 3 g/jour) |
Réduire la posologie* |
|
Amoxicilline/ Acide clavulanique(2) |
Pas de contre-indication aux doses usuelles (2 à 3 g/jour) |
Pas de contre-indication aux doses usuelles (2 à 3 g/jour) |
Réduire la posologie* |
|
Doxycycline |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
(1) Contre-indiqué chez les patients traités par colchicine. (2) Risque accru de réactions cutanées avec l’association pénicilines / allopurinol. |
|||
|
Antalgiques |
|||
|
Paracétamol |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Tramadol |
Réduire la posologie* |
Réduire la posologie* |
Réduire la posologie* |
|
Codéine |
Aucune contre-indication |
Aucune contre-indication |
Contre-indiqué |
|
*La réduction des posologies se fait en accord avec le médecin prescripteur. |
|||
|
Anti-inflammatoires |
|||
|
Corticoïdes |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
AINS |
Déconseillé |
Contre-indiqué |
Contre-indiqué |
|
(1) Après accord du néphrologue en cas de traitement prolongé (> 5 jours) |
|||
|
Antifongiques |
|||
|
Amphotéricine B |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Miconazole |
Aucune contre-indication |
Aucune contre-indication |
Aucune contre-indication |
|
Fluconazole(1) |
Aucune contre-indication |
Réduire la posologie* |
Réduire la posologie* |
|
(1) Déconseillé chez les patients traités par colchicine |
|||
|
Antivirus |
|||
|
Aciclovir |
Aucune contre-indication |
Réduire la posologie* |
Réduire la posologie* |
|
Adaptation de la posologie de l’Amoxicilline |
|||
|
Débit de filtration glomérulaire (DFG) |
≥ 30 ml/min |
30 à 10 ml/min |
≤ 10 ml/min |
|
Posologie de l’Amoxicilline (pour un traitement de 2 g/j) |
1 g le matin/1 g le soir |
500 mg/12 h |
500 mg/24 h |
Le tramadol est à éviter chez les patients épileptiques.
L’état physiologie particulier de la femme enceinte ou allaitante implique des précautions dans les prescriptions médicamenteuses en raison du risque tératogène. Le site www.lecrat.org (Centre de Référence des Agents Tératogènes) recense les prescriptions possibles et adaptées.
Conclusion
La prise en charge de ces patients repose sur l’identification des risques et implique de se référer au médecin traitant et/ou prescripteur si besoin. Toutes les alternatives des traitements chirurgicaux doivent être expliquées au patient, et son consentement éclairé doit être obtenu. La décision thérapeutique finale doit prendre en compte le pronostic vital du patient lié à l’affection, l’abstention thérapeutique, la morbidité de chaque solution, l’impact sur le confort de vie et la compliance du patient aux conseils postopératoires et aux rendez-vous de contrôle. Les conseils postopératoires doivent être impérativement donnés par écrit. Seule l’application des protocoles inhérents à chaque risque assure une prise en charge sécurisée du patient lors d’une intervention chirurgicale.









Commentaires