Voies de communication endo-parodontales
Sur le plan embryologique, les voies de communication s’expliquent par le fait que lors du développement de l’organe dentaire, les futurs tissus pulpaires et parodontaux établissent des relations intimes. La principale voie de communication se situe au niveau du foramen apical où le parodonte rejoint l’endodonte.
Cette voie de communication évidente constitue le moyen privilégié de passage des micro-organismes, d’échange de nutriments et de sous-produits liés à l’inflammation [2]. Il existe également de nombreux canaux latéraux (30 à 40 % des dents ont des canaux latéraux), accessoires (75 % de ces canaux accessoires se situent dans le tiers apical) formant un réseau secondaire [3]. De manière similaire au canal principal, ces canaux secondaires peuvent s’infecter.
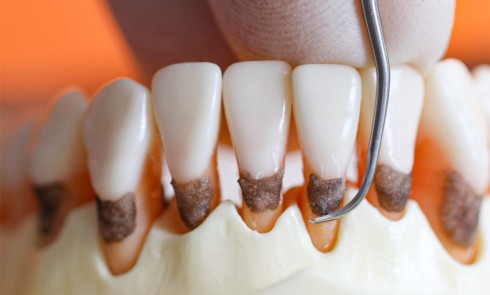
De plus, avec un diamètre moindre, mais tout de même suffisant pour être colonisé par des bactéries, les dents présentent d’autres voies de communication : les tubuli dentinaires et les canaux pulpo-parondontaux. Les tubuli dentinaires contiennent le fluide dentinaire et les prolongements odontoblastiques. Ces tubuli dentinaires sont recouverts à leur extrémité par une couche de cément. La pression positive pulpaire et la couche de cément constituent donc une barrière naturelle.
Cependant, lorsque des récessions parodontales sont présentes, quand des thérapeutiques parodontales ont éliminé le cément (séquelles de traitement chirurgical ou non chirurgical) ou dans certaines situations physiologiques où la portion coronaire de la racine ne présente pas de cément, une colonisation bactérienne est envisageable [4].
Enfin, il existe également une entité anatomique appelée sillon palato-gingival qui se présente comme un puits palatin au niveau des incisives maxillaires. Ces sillons correspondraient à une tentative avortée de formation d’une racine supplémentaire [5].
Si ces sillons sont profonds, une communication entre la pulpe dentaire et une poche parodontale est alors possible et, par conséquent, peut être à l’origine d’une lésion endo-parodontale [5].
Outre ces voies de communication anatomiques, il en existe d’autres que l’on peut qualifier de pathologiques (les résorptions radiculaires) ou liées à un acte iatrogénique de la part du chirurgien-dentiste (les fractures radiculaires et les perforations).
Microbiologie des lésions endo-parodontales
Les récentes études microbiologiques ont montré que la microbiologie des lésions endo-parodontales (bactéries, champignons, virus, levures) reflétait celle des lésions endodontiques d’une part et parodontales d’autre part. Par conséquent, le profil microbiologique des lésions endo-parodontales n’est pas spécifique et il n’y a pas de thérapeutique ciblant en particulier une espèce bactérienne [6].
Classification des lésions endo-parodontales
De nombreuses classifications des lésions endo-parodontales existent (plus d’une dizaine ont été décrites depuis les années 1970). La classification admise actuellement correspond à celle établie par un consensus entre les sociétés européennes et américaines de parodontologie. Elle est dite classification de « Chicago 2017 » [7, 8]. L’intérêt de cette dernière classification est de tenir compte de la sévérité et de l’évolutivité de l’atteinte parodontale, donc d’envisager les différentes possibilités thérapeutiques (fig. 1).
|
Lésions endo-parodontales présentant une atteinte de l’intégrité radiculaire |
Fracture ou fêlure radiculaire Perforation Résorption radiculaire externe |
||
|
Lésions endo-parodontales sans atteinte de l’intégrité radiculaire |
Lésions endo-parodontales chez les patients atteints de parodontites |
Grade 1 |
Poche parodontale étroite et profonde sur une surface dentaire |
|
Grade 2 |
Poche parodontale large et profonde sur une surface dentaire |
||
|
Grade 3 |
Poche parodontale profonde sur plus d’une surface dentaire |
||
|
Lésions endo-parodontales chez les patients non atteints de parodontites |
Grade 1 |
Poche parodontale étroite et profonde sur une surface dentaire |
|
|
Grade 2 |
Poche parodontale large et profonde sur une surface dentaire |
||
|
Grade 3 |
Poche parodontale profonde sur plus d’une surface dentaire |
||
Diagnostic des lésions endo-parodontales
Le diagnostic des lésions endo-parodontales peut se révéler difficile, notamment en cas de dents dépulpées ou nécrosées. L’objectif est d’établir un diagnostic positif, un diagnostic différentiel (entre une éventuelle origine pulpaire pure ou une éventuelle origine pulpaire parodontale pure) et un diagnostic étiologique. Dans cette situation de lésion endo-parodontale, l’objectif est de ne pas retarder la cicatrisation, ni d’empêcher la guérison en utilisant la mauvaise thérapeutique.
Le diagnostic des lésions endo-parodontales débute, comme tout diagnostic, par l’entretien avec le patient, un examen exo-buccal puis un examen endo-buccal. Une fois la dent située, l’examen clinique a pour but de déterminer l’état de santé pulpaire et péri-apical d’une part, et l’état de santé parodontal d’autre part. Pour cela, les tests classiques de sensibilités pulpaires sont réalisés et le sondage parodontal associé à un examen radiologique rétro-alvéloaire 2D est primordial afin d’obtenir une cartographie mentale tridimensionnelle du rebord alvéolaire osseux. Dans certaines situations où l’anatomie endodontique et/ou parodontale doit être appréhendée de manière plus fine, une radiographie tridimensionnelle de type cone beam peut être réalisée (tableau 1).
|
Tableau 1. Synthèse diagnostique dans le cadre de lésions endo-parodontales |
|||
|
Origine endodontique |
Origine parodontale |
Mixte |
|
|
État pulpaire |
Nécrosé ou échec traitement endodontique |
Normal |
Nécrosé ou échec traitement endodontique |
|
Antécédents pulpaires |
Obturations volumineuses, lésions carieuses, thérapeutiques de vitalité pulpaire |
Absents |
Obturations volumineuses, lésions carieuses, thérapeutiques de vitalité pulpaire |
|
État parodontal |
Normal |
Parodontite |
Parodontite |
|
Indices parodontaux (Plaque, tartre, inflammation, récessions) |
Normaux |
Augmentés |
Augmentés |
|
Sondage parodontal |
Normal ou perte attache simple et étroite |
Défaut multiple et large |
Défaut multiple, large et profond |
|
Présence d’une radioclarté apicale |
Oui |
Non |
Oui |
|
Perte osseuse verticale |
Non |
Oui |
Oui |
Thérapeutiques des lésions endo-parodontales
Les options thérapeutiques sont issues du diagnostic initial. En cas de lésion endodontique avec une extériorisation parodontale (exemple : fistule au niveau cervical), le traitement endodontique seul doit permettre la guérison, donc la disparition rapide de la fistule au niveau du parodonte marginal. Il est important de noter que, dans ces situations, la perte d’attache liée à la fistule est simple et étroite.
En cas de lésions parodontales n’ayant pas eu de conséquences pulpaires et ou péri-apicales, le traitement parodontal s’impose. Il est important de monitorer régulièrement le statut pulpaire à l’aide des examens de sensibilité pulpaire. Une évolution négative associée à l’apparition d’une symptomatologie clinique entraîne la réalisation du traitement endodontique. L’évaluation de la situation est plus compliquée lors de dents présentant déjà un traitement endodontique. En fonction de la qualité du traitement endodontique, de l’importance stratégique de la dent et du projet prothétique, un retraitement endodontique peut être envisagé.
Les situations les plus compliquées de vraies lésions endo-parodontales qui correspondent à l’association d’une pathologie endodontique et d’une pathologie parodontale font l’objet de compétences et de plateaux techniques plus développés, que ce soit en endodontie ou en parodontologie. La règle est de débuter par le traitement ou le retraitement endodontique afin d’optimiser les chances de guérison parodontale.
Ce traitement endodontique est associé à un détartrage peu profond et un apprentissage des techniques de contrôle de plaque. Une réévaluation a lieu entre 3 et 6 mois (en fonction de l’évolution de la symptomatologie clinique et radiologique). Pa la suite, en cas d’évolution favorable et après sondage parodontal, des thérapeutiques parodontales complémentaires peuvent être envisagées (fig. 2).
|
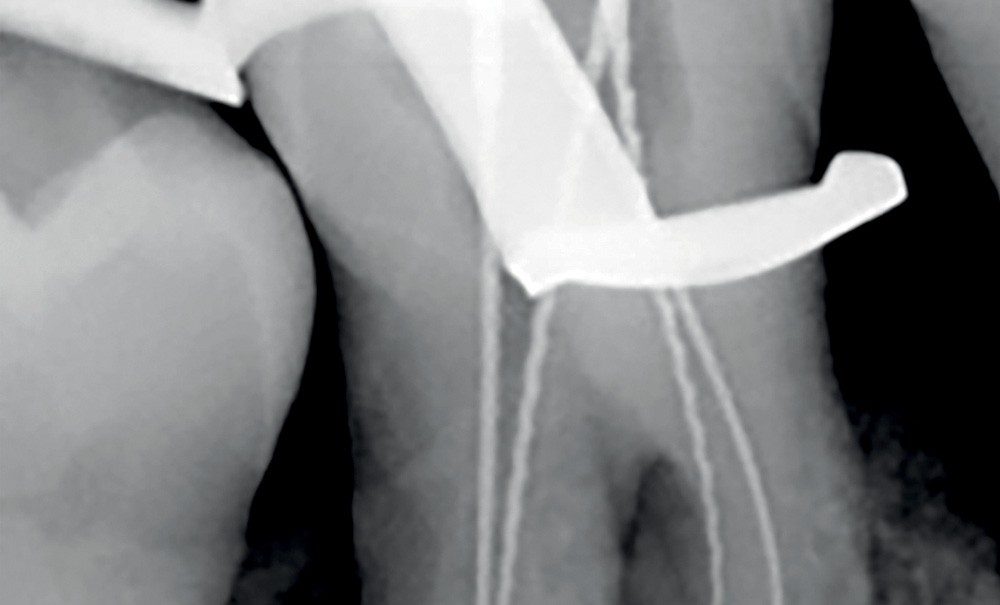
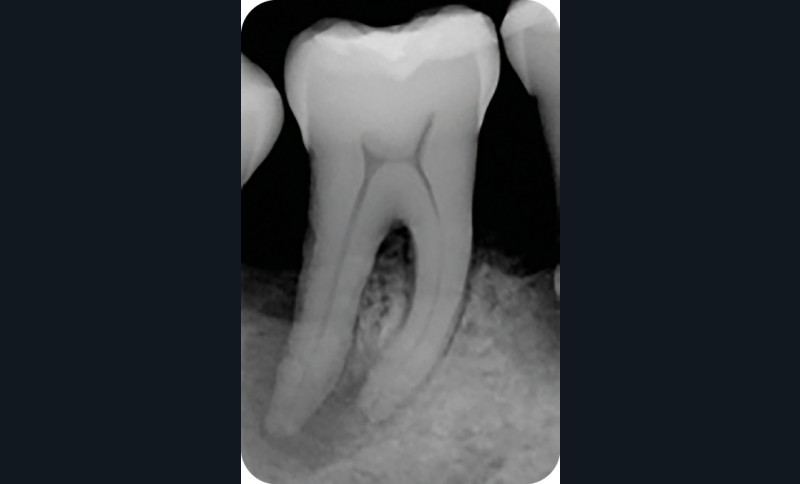
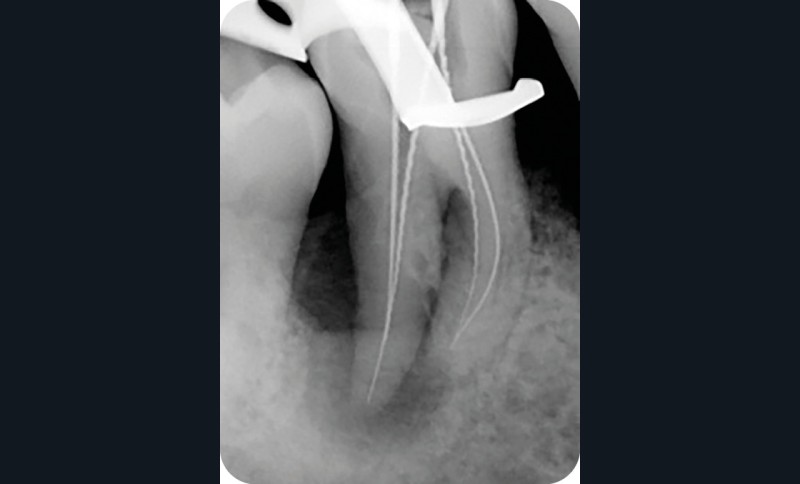
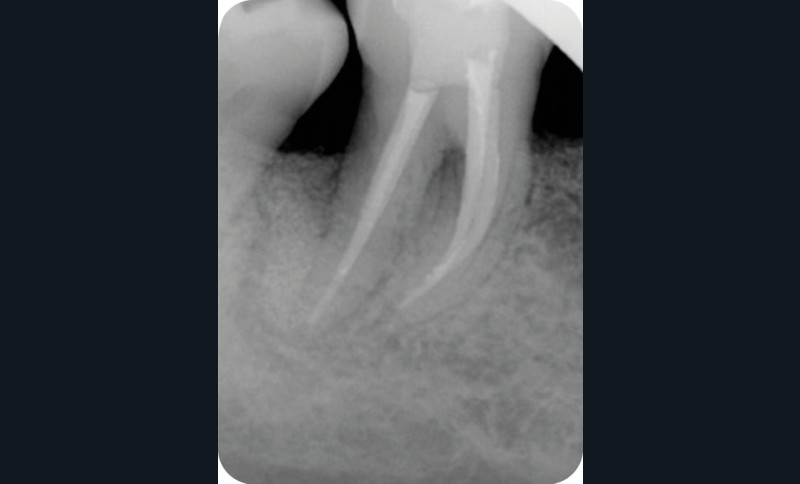
Radiographie préopératoire |
Radiographie per-opératoire |
Radiographie contrôle à 4 ans |
2. Exemple de prise en charge d’une lésion endo-parodontale sans atteinte de l’intégrité radiculaire, chez un patient atteint de parodontite, de grade 3 (poche parodontale profonde sur plus d’une surface dentaire). Le traitement endodontique est réalisé dans un premier temps. Après réévaluation à 6 mois, une contention a été placée et une thérapeutique parodontale complémentaire a pu être réalisée (surfaçage et mise en place de matériaux de comblement). La maintenance parodontale est effectuée régulièrement afin de maintenir le résultat obtenu.
Conclusion
Les lésions endo-parodontales peuvent représenter de véritables défis pour les chirurgiens-dentistes. Une collaboration interdisciplinaire est nécessaire pour obtenir un résultat favorable.
Les difficultés concernent les vraies lésions endo-parodontales (perte de la vitalité pulpaire avec complication au niveau du péri-apex et rupture du système d’attache parodontal).
Le succès de la thérapeutique est lié à la qualité du diagnostic et à l’atteinte parodontale associée.








Commentaires